Osteomielite
| Osteomielite | |
|---|---|
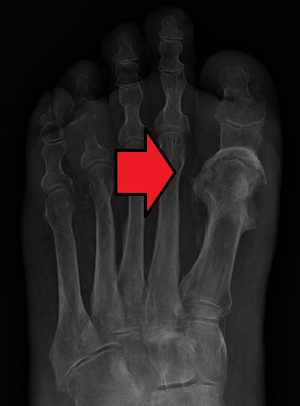 | |
| Sinónimos | Infeção óssea |
| Especialidade | Infectologia, ortopedia |
| Sintomas | Dor num osso específico, vermelhidão na área sobre o osso, febre, fraqueza[1] |
| Complicações | Amputação[2] |
| Início habitual | Infância ou em idoso[1] |
| Duração | Aguda ou crónica[2] |
| Causas | Bactérias, fungos[2] |
| Fatores de risco | Diabetes, consumo de drogas injetáveis, antecedentes de remoção do baço, trauma na área afetada[1] |
| Método de diagnóstico | Análises ao sangue, exames imagiológicos, biópsia ao osso[2] |
| Condições semelhantes | Artropatia neuropática, artrite reumatoide, artrite séptica, tumor ósseo de células gigantes, celulite[1][3] |
| Tratamento | Antimicrobianos, cirurgia[4] |
| Prognóstico | Com tratamento: baixo risco de morte[5] |
| Frequência | 2,4 em 100 000 por ano[6] |
| Classificação e recursos externos | |
| CID-9 | 730.1, 730.10 |
| CID-11 | 2058491071 |
| DiseasesDB | 9367 |
| MedlinePlus | 000437 |
| eMedicine | 967095 |
| MeSH | D010019 |
 Leia o aviso médico Leia o aviso médico | |
Osteomielite é uma infeção do osso.[1] Os sintomas mais comuns são dor num osso específico, vermelhidão na área sobre o osso, febre e fraqueza.[1] Em crianças, os ossos mais afetados são os ossos longos dos braços e das pernas, enquanto em adultos os ossos mais afetados são os ossos dos pés, coluna vertebral e ancas.[2] A doença pode ser de início súbito ou gradual.[1]
A doença é geralmente causada por uma infecção bacteriana, embora em casos raros possa também ser causada por uma infeção fúngica.[1][2] A infeção pode ter origem nos tecidos envolventes ou ter sido espalhada pela corrente sanguínea.[4] Entre os fatores de risco para o desenvolvimento de osteomielite estão a diabetes, consumo de drogas injetáveis, antecedentes de remoção do baço e trauma na região afetada.[1] Geralmente suspeita-se do diagnóstico com base nos sintomas, podendo ser confirmado por análises ao sangue, exames imagiológicos ou biópsia ao osso.[2]
O tratamento geralmente consiste na administração de antimicrobianos e cirurgia.[4] Em pessoas com insuficiente irrigação sanguínea pode ser necessária amputação.[2] Com tratamento, o prognóstico é geralmente favorável nos casos em que a doença esteve presente durante um curto período de tempo.[2] A doença afeta cerca de 2,4 em cada 100 000 pessoas por ano.[6] A osteomielite é mais comum na infância e em idosos.[1] A doença afeta mais homens do que mulheres.[3] A primeira descrição conhecida da doença remonta ao século IV por Hipócrates.[4] Antes do aparecimento de antibióticos, o risco de morte era significativo.[7]
Sinais e sintomas
Nas crianças, as infecções ósseas contraídas através da circulação sanguínea causam febre e, em certas ocasiões, dor no osso infectado alguns dias depois. A área que está por cima do osso pode inflamar-se e inchar e o movimento pode ser doloroso. As infecções das vértebras desenvolvem-se de forma gradual, causando dores de costas persistentes e sensibilidade ao tato. A dor piora com o movimento e não se alivia com o repouso nem com a aplicação de calor ou a ingestão de analgésicos. A febre, um sinal frequente de infecção, está ausente. As infecções ósseas provocadas por infecções nos tecidos moles adjacentes ou por invasão direta causam dor e inchaço na zona localizada por cima do osso; podem formar-se abcessos nos tecidos circundantes. Estas infecções podem não provocar febre. Os resultados das análises de sangue podem ser normais. É habitual que o doente que apresenta uma infecção numa articulação ou num membro artificial sofra uma dor persistente nessa zona. Se uma infecção óssea não for tratada de maneira eficaz, pode produzir-se uma osteomielite crônica. Por vezes, este tipo de infecção passa despercebida durante muito tempo, já que pode não produzir sintomas durante meses ou anos. É frequente que a osteomielite crônica cause dor no osso, produzindo infecções nos tecidos moles que estão sobre o mesmo e uma supuração constante ou intermitente através da pele. A drenagem tem lugar quando o pus do osso infectado abre caminho até à pele e forma uma fístula (trajeto fistuloso) desde o osso até à pele.
Causas
Os ossos, que normalmente estão bem protegidos da infecção, podem infectar-se por três vias: a circulação sanguínea, a invasão direta e as infecções dos tecidos moles adjacentes.
A circulação sanguínea pode transmitir uma infecção aos ossos a partir de outra área do corpo. A infecção costuma manifestar-se nas extremidades dos ossos do braço e da perna no caso das crianças e na coluna vertebral. Em adultos é mais comum a infecção das vértebras ou pélvis por bactérias da flora normal das mucosas. As bactérias responsáveis mais comuns são[8]:
- Staphylococcus aureus (maioria dos casos),
- Streptococcus sp.
- Haemophilus influenzae
- Enterobacter sp.
- Escherichia coli sp.
- Salmonella . em pacientes com anemia falciforme
Uma tuberculose pulmonar pode infectar as vértebras por contiguidade causando Doença de Pott(ou espondilite tuberculosa).[9] Infecções fúngicas sistêmicas também podem causar osteomielite, especialmente por Blastomyces dermatitidis ou por Coccidioides immitis.
- Fatores de risco
- Diabetes mellitus
- Uso de drogas intravenosas
- Trauma aberto
- Asplenia
- Sepse
Classificação
Pode ser classificada em:
- Osteomielite supurativa (purulenta)
- Esclerosante difusa (aumenta a densidade de todo o osso)
- Esclerose focal (condensação de parte do osso)
- Periostite proliferativa ou periostite ossificante, osteomielite esclerosante de Garré
- Osteonecrose (apodrecendo o osso)
Também pode ser classificada em primária (sem outro foco de infecção) ou secundária (complicação de outra infecção) e em aguda (menos de 7 dias) ou crônica (mais de 7 dias)
Diagnóstico
Os resultados do exame físico e os sintomas podem sugerir osteomielite. A leucocitose sugere infecção. A zona infectada aparece quase sempre anormal numa cintilografia óssea (com isótopos radioativos como o tecnécio), exceto nas crianças; em contrapartida, pode não se manifestar numa radiografia até 3 semanas depois do aparecimento dos primeiros sintomas. A tomografia axial computadorizada (TAC) e a ressonância magnética (RM) também identificam a zona infectada. Contudo, nem sempre distinguem as infecções de outras perturbações do osso. Para diagnosticar uma infecção óssea e identificar a bactéria que a causa, devem colher-se amostras de sangue, de pus, de líquido articular ou do próprio osso. Em geral, numa infecção das vértebras analisam-se amostras do tecido ósseo que são extraídas com uma agulha ou durante uma intervenção cirúrgica.[10]
Tratamento
Nas crianças ou adultos com infecções ósseas recentes a partir da circulação sanguínea, os antibióticos são o tratamento mais eficaz. Se não se pode identificar a bactéria que provoca a infecção, administram-se antibióticos eficazes contra o Staphylococcus aureus (a bactéria causadora mais frequente) e, em alguns casos, contra outras bactérias. No princípio os antibióticos podem ser administrados por via endovenosa e mais tarde por via oral, durante um período de 4 a 6 semanas, dependendo da gravidade da infecção. Algumas pessoas necessitam de meses de tratamento. Em geral não está indicada a cirurgia se a infecção for detectada na sua fase inicial, embora, por vezes, os abcessos sejam drenados cirurgicamente. Para os adultos que sofrem de infecções nas vértebras, o tratamento habitual consiste na administração de antibióticos adequados durante 6 a 8 semanas, por vezes em repouso absoluto. A cirurgia pode ser necessária para drenar o abcesso ou estabilizar as vértebras afetadas.
O tratamento é mais complexo quando a infecção óssea é consequência de uma infecção dos tecidos moles adjacentes. Habitualmente, tecido e osso morto são extraídos cirurgicamente e o espaço vazio resultante enche-se com osso, músculo ou pele sãos, e depois se trata a infecção com antibióticos. Em geral, uma articulação artificial infectada deve ser extraída e substituída por outra. Os antibióticos podem ser administrados várias semanas antes da intervenção cirúrgica, de modo a poder extrair-se a articulação artificial infectada e implantar simultaneamente a nova. O tratamento só é eficaz em alguns casos e pode ser necessário recorrer-se a uma nova intervenção cirúrgica, quer para fundir os ossos da articulação, quer para amputar o membro. As infecções que se propagam ao osso a partir das úlceras do pé, causadas por má circulação ou diabetes, implicam muitas vezes várias bactérias e simultaneamente são difíceis de curar apenas com antibióticos. A cura pode exigir a extirpação do osso infectado. também podem ter como sintomas dores fortes no local.
Referências
- ↑ a b c d e f g h i j «Osteomyelitis». NORD (National Organization for Rare Disorders). 2005. Consultado em 20 de julho de 2017. Cópia arquivada em 11 de fevereiro de 2017
- ↑ a b c d e f g h i «Osteomyelitis». Genetic and Rare Diseases Information Center (GARD) (em inglês). 2016. Consultado em 20 de julho de 2017. Cópia arquivada em 9 de fevereiro de 2017
- ↑ a b Ferri, Fred F. (2017). Ferri's Clinical Advisor 2018 E-Book: 5 Books in 1 (em inglês). [S.l.]: Elsevier Health Sciences. p. 924. ISBN 978-0323529570. Cópia arquivada em 10 de setembro de 2017
- ↑ a b c d Schmitt, SK (junho de 2017). «Osteomyelitis». Infectious Disease Clinics of North America. 31 (2): 325–38. PMID 28483044. doi:10.1016/j.idc.2017.01.010
- ↑ Bennett, John E.; Dolin, Raphael; Blaser, Martin J. (2014). Principles and Practice of Infectious Diseases (em inglês). [S.l.]: Elsevier Health Sciences. p. 2267. ISBN 978-1455748013. Cópia arquivada em 10 de setembro de 2017
- ↑ a b Hochberg, Marc C.; Silman, Alan J.; Smolen, Josef S.; Weinblatt, Michael E.; Weisman, Michael H. (2014). Rheumatology E-Book (em inglês). [S.l.]: Elsevier Health Sciences. p. 885. ISBN 978-0702063039. Cópia arquivada em 10 de setembro de 2017
- ↑ Brackenridge, R. D. C.; Croxson, Richard S.; Mackenzie, Ross (2016). Medical Selection of Life Risks 5th Edition Swiss Re branded (em inglês). [S.l.]: Springer. p. 912. ISBN 978-1349566327. Cópia arquivada em 10 de setembro de 2017
- ↑ Kumar, Vinay; Abbas, Abul K.; Fausto, Nelson; & Mitchell, Richard N. (2007). Robbins Basic Pathology (8th ed.). Saunders Elsevier. pp. 810–811 ISBN 978-1-4160-2973-1
- ↑ "Extrapulmonary Tuberculosis". TB Symptoms. 2013-01-18. Archived from the original on 2013-10-31.
- ↑ Howe, B. M.; Wenger, D. E.; Mandrekar, J; Collins, M. S. (2013). "T1-weighted MRI imaging features of pathologically proven non-pedal osteomyelitis". Academic Radiology. 20 (1): 108–14. doi:10.1016/j.acra.2012.07.015. PMID 22981480.











