心肺蘇生法
| Cardiopulmonary resuscitation 心肺蘇生法 | |
|---|---|
| 治療法 | |
 トレーニング用のマネキンに心肺蘇生を行っている様子 | |
| 診療科 | 循環器学 |
| ICD-9 | 99.60 |
| MeSH | D016887 |
| OPS-301 code | 8-771 |
| MedlinePlus | 000010 |
| [ウィキデータを編集] | |
| テンプレートを表示 | |
心肺蘇生法(しんぱいそせいほう、CardioPulmonary Resuscitation, CPR)は、呼吸が止まり、心臓も動いていない(心肺停止)と見られる人の救命へのチャンスを維持するために行う循環の補助方法である。
CPRにおいては心臓マッサージ[注釈 1]を主に行い、余裕があれば気道確保し、呼吸の補助方法である人工呼吸も行う(総務省消防庁資料、『救急蘇生法の指針2015(市民用)』には、「救助者が人工呼吸の訓練を受けており、それを行う技術と意思がある場合」は人工呼吸を行う事とされている。)[1][2]
成人に対する心肺蘇生法(以下CPRと略)に関しては、特殊な器具や医薬品を用いずに行う一次救命処置(Basic Life Support, BLS)と、BLSのみでは心拍が再開しない場合に、救急車内や病院などで救急救命士や医師が気管挿管や高濃度酸素、薬剤投与も用いて行う二次救命処置(Advanced Life Support, ALS)の範囲がある。またBLSの範囲でも救急車内や病院などで行うCPRと、市民救助者が救急車が来るまでの間に行うCPRは異なる。訓練を受けていない市民救助者と訓練を受けている市民救助者でも一部異なる。
ここでは市民救助者によるBLSの範囲のCPRについて解説する。
CPRの意義
CPRとは脳への酸素供給維持である。
脳自体には酸素を蓄える能力がなく、呼吸が止まってから4-6分で低酸素による不可逆的な状態に陥る。そのため一刻も早く脳に酸素を送る必要がある。
人間の脳は2分以内に心肺蘇生が開始された場合の救命率は90%程度であるが、4分では50%、5分では25%程度となる。
したがって、救急隊到着までの数分間(5-6分)に、「現場に居合わせた人」(「バイスタンダー」「市民救助者」と呼ぶ)によるCPRが行われるかどうかが救命率に大きく関わる(救命の連鎖)。
有効性
| 年 | 米国における病院内CPR | 米国における病院外でのCPR[3] | |||
|---|---|---|---|---|---|
| トータル生還率 (出典) | バイスタンダーによる AEDを使用したCPR | バイスタンダーによるCPR (AED有無を問わない) | CPR実施は 目撃されていない | トータル生還率 | |
| 心拍再開に至った割合 | |||||
| 2018 | 49% | 41.9% | 20.6% | 31.3% | |
| 退院生還率 | |||||
| 2018 | 35% | 16.2% | 4.4% | 10.4% | |
| 2017 | 25.6% (p.e381,e390, 2019 AHA)[4] | 33% | 16.4% | 4.6% | 10.4% |
| 2016 | 26.4% (p.e365, 2018 AHA) | 32% | 17.0% | 4.7% | 10.8% |
| 2015 | 23.8% (p.e471, 2017 AHA)[5] | 32% | 16.7% | 4.6% | 10.6% |
| 2014 | 24.8% (p e270, 2016 AHA)[6] | 32% | 16.7% | 4.9% | 10.8% |
| 2013 | 16.8% | 4.7% | 10.8% | ||
| 2012 | |||||
| 2011 | 22.7% (p. 499, 2014 AHA)[7] | ||||
| 2010 | |||||
| 2009 | 18.6% (p. 12, Girotra supplement)[8] | ||||
| 2008 | 19.4% [8] | ||||
技法
胸骨圧迫
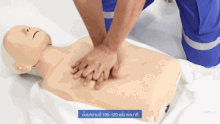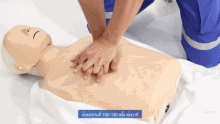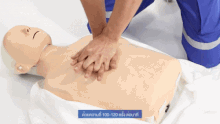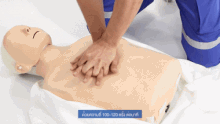
胸骨圧迫(きょうこつあっぱく)とは、一般に心臓マッサージと云われるものである。
心肺蘇生法の中心を成す対処法で、心停止した人の胸の心臓のあたりを両手で圧迫して血液の循環を促す。 胸骨の下半分、胸の真ん中に手の付け根を置き両手を重ねて、圧迫する。肘を真っ直ぐ伸ばし、100〜120回/分の速さで継続出来る範囲で強く、圧迫を繰り返す。ガイドラインでは「胸が約5cm沈むように圧迫するが、6cmを超えないようにする」とあるが、その場で測れる訳ではないので、継続出来る範囲で「強く」で良い。押したらしっかりと胸を元に戻す。訓練を受けていない救助者は自動体外式除細動器(AED)、または救急隊到着までハンズオンリーCPR[9]、つまり胸骨圧迫だけを続ける。
極力ほかの人を巻き込む。秒単位で12345と数えてもらうだけでもよい。5秒の間に8回以上なら100回/分以上を満たしている(後述)。数えることに応じてもらえれば、胸骨圧迫を代わってもらえる可能性が高い。疲れてきたらまわりの人に1分間だけでも代わってもらう。「強く早く」を維持するためにも交代は必要である。胸骨圧迫を中断する時間を最小限にする。 心肺蘇生の国際ガイドライン(2010年改訂)では、心肺蘇生法の中で胸骨圧迫の迅速な開始と、中断の最小化がもっとも重要視されるようになった。
なお「心臓マッサージ」は外科医が胸を切開し手で直接心臓を揉むという方法であって、胸骨圧迫は心臓マッサージではないという意見もあるが誤解である。胸を切開して行う心肺蘇生法は開胸心(臓)マッサージ、開胸CPRといい、二次救命処置(Advanced Life Support; ALS)に含まれるが、それに対して開胸せずに行う心臓マッサージを閉胸心マッサージということがある。その閉胸心マッサージの中で、医師や看護師、救急隊員以外の一般市民が救急車が来るまでの間に行う一次救命処置(Basic Life Support; BLS)として推奨されている心臓マッサージが、この胸骨圧迫である。
Active Compression-Decompression(ACD-CPR)
1990年に登場した方法[10]。吸盤が付いたカーディオポンプ( CardioPump )という装置で、胸骨を引き上げる動作も加えることで胸腔内陰圧を増大させ効率的な心肺蘇生法を行える[10]。ただし、体力が求められ、通常の方法に比べ作業者の酸素消費量は25%増加していることから心肺蘇生法を行っている人間への負担がかなり大きい[10]。
開胸心臓マッサージ
開胸心マッサージともいう。胸部を切開し心臓に直接動作を加える方法で、心臓へのアクセスという点においては最も確実な心臓マッサージ法[11]。
間歇的腹部圧迫
間歇的腹部圧迫(間欠的腹部圧迫、interposed abdominal compression cardiopulmonary resuscitation、IAC-CPR)は、二人の作業者が行うもので、一人は通常通りで、もう一人は腹部側で胸部側の作業者が胸部圧迫を緩めた際に腹部を圧迫することで、心臓への還流を増加させる方法。一次救命処置(BLS)のような院外蘇生には推奨されず、院内蘇生に限り心肺蘇生法としての有用性が認められるとアメリカ心臓協会のガイドライン2005年版には記載されていた[12]。2010年版では院内心停止で熟練者に限り推奨となっていたものの、以降のガイドラインでは推奨度に関して情報が更新されていない[13]。
腹臥位CPR(Prone CPR)
伏臥位(俗に、うつぶせ)で行う心肺蘇生法である。患者の姿勢を変えることができない場合に行うことが推奨され[14]、人工呼吸が行いにくいが、嘔吐による誤嚥性肺炎や合併症のリスクを低下させられる[15]。
両脇の高さから一段下あたりの背が圧迫する位置である。
妊婦に行う場合
妊婦が仰向けになると、肥大化した子宮が下大静脈を圧迫し静脈還流が減少する。そのような状態であるため、仰向けの状態では仰臥位低血圧症候群と呼ばれる症状を引き起こす。そのため、2種類の方法の何れかを行う[16]。
- 別の介助者が、大きくなったお腹を患者の左側に寄せて、胸骨圧迫を行う。
- ベッドを左側に30度傾ける子宮左方転移姿勢(ゆるい回復体位)をとって、下静脈の圧迫を軽減させてから胸骨圧迫を行う。
乳児に行う場合
新生児に行うものとして、新生児心肺蘇生法( neonatal cardiopulmonary resuscitation、略:NCPR)が上げられる。新生児は、胎内から外へ出てきた後の環境の変化に対応できず約10%程度の新生児が呼吸循環障害(新生児循環不全)を起こす。この時に、心肺蘇生を行わないと後遺症を残し、最悪の場合は死亡してしまう。まずはバッグマスク換気で90%が蘇生され、さらに胸骨圧迫を行えば大概が蘇生する[17]。
- 18 - 消防庁による一般市民向け応急手当Web講習(Youtube動画)。1歳未満の乳児の場合の胸骨圧迫。
- 乳児の心肺蘇生 - 東京消防庁公式チャンネル(Youtube動画)
1歳から12歳に行う場合
- 17 - 消防庁による一般市民向け応急手当Web講習(Youtube動画)。1歳から12歳の場合の胸骨圧迫。
動物に行う場合
犬の気道確保は、舌を引き出すことで行う。横にした状態で左前肢を屈伸させ、ひじが当たった胸元あたりが心臓で、そこを中型犬以下の大きさなら指で、大型犬レベルなら手で胸骨圧迫する[18]。
ゾウレベルになると、体の上に乗り全体重を使って心肺蘇生法を行う[19]。
AED(自動体外式除細動器)
小児用パッドや小児用モードがあるが、この小児用は未就学児を指し小学生で小児用パッドを使うと刺激が足りない場合がある[20]。また、小児用パッドがない場合は、成人用を用いてもよい[21]。
心臓マッサージ機
LUCASやAutoPulseがある。
- 心臓マッサージ機
-
 マネキンに胸骨圧迫を行うLUCAS 2(英語版)
マネキンに胸骨圧迫を行うLUCAS 2(英語版) -
 マネキンに取り付けられたAutoPulse(英語版)
マネキンに取り付けられたAutoPulse(英語版)
日本における成人へのCPRの実施例
以下に意識・呼吸ともに無い場合のCPRを行う手順の概略をJRC ガイドライン2015に沿って記す。 CPRは厳密にはAEDを含まないが、実際には不可分であるため、ここではAEDも含めたBLSの範囲で手順を説明する。各手順の詳細は一次救命処置(BLS)を参照されたい。
1. 安全を確認
- 二次災害を防ぐため、まず周囲の安全を確認する。
2. 意識の確認
- 意識の有無を確認する(両手で両肩を叩きながら、相手の耳元で「大丈夫ですか?」と呼びかける。また、証明書類などから名前がわかっている場合には、「○○さん、大丈夫ですか?」と呼びかけると、より効果的である)。
3. 応援を呼ぶ
- 119番に通報。訓練を受けていない人は、その場で自分で携帯から119番通報をすれば、何を確認してどうすればよいかのアドバイスが得られる。そのアドバイスの中にAEDの手配、及び以下のCPRのやり方が含まれる。
極力まわりの人を巻き込む。例えばAEDを取りに行ってもらう、119番通報した際に電話を切らずに指示を仰ぐ(電話口で通信指令員に相談する)。
4. 呼吸の確認
- 見た範囲で規則的で正常な呼吸をしているか。呼吸していれば回復体位。判別不能、不自然な呼吸、または10秒以内に確認できなければ「呼吸無し」として扱う。不自然な呼吸、例えばしゃくりあげるようなゆっくりとした不規則な呼吸は「死戦期呼吸」といい、心停止(心室細動)直後数分の間に約半数の人に起きる。これを「呼吸有り」と安心してしまうと大切な救命のチャンスを逃してしまう。呼吸の確認に迷ったらすぐに胸骨圧迫をする。
5. 心臓マッサージ(胸骨圧迫)(Circulation, C)
- 前述。
6. 気道確保(A:Airway)
- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練を受け、自信のある市民救助者の場合は、仰向けに寝かせた状態で片方の手で額を押さえ、もう片方の人差し指と中指で顎を上に持ち上げる(頭部後屈顎先挙上法)ことにより行う。口の中に異物があれば除去する。

7. 人工呼吸(B:Breathing)
- 訓練を受けていない市民救助者は行わなくてよい。
- 訓練を受け、自信のある市民救助者の場合は、鼻を押さえ胸部がふくらむよう息を約1秒吹き込む。この際、感染病防止の観点から専用のポケットマスク等を患者の口に取り付ける[注釈 2]。人工呼吸を行う間隔は胸骨圧迫30回毎に2回が目安。ただしこのための胸骨圧迫の中断は10秒以内とする。
8. AEDによる除細動(D:Defibrillation)
- AEDが到着したら使用する。体が濡れていれば拭き取る。それ以外の手順はAEDの音声ガイダンスに従えば良い。公共の場に配備されているAEDは一般の人でも使えるように操作を自動化しており、電気ショックが必要であるかどうかもAEDが心電図を解析し自動的に判断する。
なお、アメリカ心臓協会(AHA)のTVコマーシャル では、一般市民向けにもっと簡略化して「まず救急へ通報、次に胸の真ん中を強く早く押す」、だけを強調している。そして「早く」、つまり胸骨圧迫のテンポについては、ディスコ映画の「サタデー・ナイト・フィーバー」の名曲「ステイン・アライヴ」を推奨している。この曲のテンポは1分間に103回で、思い出しながら押すと約113回/分であったということから採用された。「強く」の程度については触れていない。とっさの場合には深さの検証など出来ないし、CPRの講習で4-5cm(旧ガイドライン)といっても初心者はおおむねそれより弱い。従って「強く」だけ意識してもらえれば良いということである。
ハンズオンリーCPR、すなわち胸骨圧迫だけでも良いとする根拠は、現行のガイドラインが、すべての人に完璧な心肺蘇生法を要求するのではなく、ひとつだけでも正しいことが行えるように普及することを、救命のための重要な理念としているためである。そのことから蘇生の最も重要な鍵とされている絶え間ない胸骨圧迫に焦点を置いた指導をいう。実際の場面では人工呼吸への抵抗感からCPRを躊躇する人が多く、胸骨圧迫だけで良いならCPRの実施率が期待できること。目の前で倒れた人の場合は、倒れて10分程度の救急車が来るまでの時間であれば、絶え間ない胸骨圧迫が行われた場合の救命率が高いというデータがあることなどによる。ただし、呼吸停止から心停止となることが多い小児や溺水などの心停止では、血液中の酸素の枯渇が必発であるため人工呼吸が必要である。
ガイドライン2015での変更点
ポイントは胸骨圧迫を極力早く行うこととその中断を最小にすることである。またすべての救助者が訓練の有無に関わらずCPRを実施することが可能なように手順を分かりやすくしたことである。また119番側では連絡をしてきた者に胸骨圧迫のみのCPRを指導するべきであるとした[注釈 3]。手順の主な変更は次の通り。
- 胸骨圧迫の深さが「4-5cm程度」、「少なくとも5cm以上」を経て「5cm以上で6cmを超えない」に。(小児や乳児の場合は胸の厚みの1/3)
- 胸骨圧迫のテンポが「100回/分程度」、「少なくとも100回/分以上」を経て「100回/分から120回/分」に。
- 胸骨圧迫は『押したらしっかりと胸を元に戻す』が強調された。圧迫と圧迫との間で力を入れたり、もたれかかったりしない。止まってしまった心臓の代わりに血液を循環させるイメージを持ち、適切な圧迫と圧の解除する。
- 胸骨圧迫の中断が10秒を超えないようにすることが強調された。AEDの電極パッドを貼る際も胸骨圧迫を継続する事が望ましいので、心肺蘇生はなるべく複数人で助け合って行うように。
- 呼吸が異常と感じた場合は心停止状態とみなして、ためらわず胸骨圧迫するように改訂された。傷病者を発見したら正常な呼吸かどうか、意識があるかの確認をするが、この時不自然と感じたり、心停止かどうか迷った場合にはすぐにCPR(心肺蘇生法)を開始する。
- 脈の確認はガイドライン2005から不要。医療従事者でも正確ではなくかつ時間を要する。市民救助者には心理的抵抗感も大きい。
- 胸骨圧迫の位置は「胸の真ん中」。「両乳首の真ん中」より即座に判りやすく[注釈 4]、判断が容易であるので圧迫開始が早くなる。衣服の上からで良い。
- 人工呼吸の訓練を受けており、それを行う意思がある救助者は、全ての成人心停止傷病者に対して胸骨圧迫と人工呼吸を実施することを提案している。
心肺蘇生法の注意点
- 行うべきでない条件
- そもそも呼吸も心臓も動いており、心肺蘇生法が必要ない。心臓が動いている場合は胸骨圧迫は必要ない。
- 重要な血管が傷ついて噴き出すように血が出る動脈性出血(英語版)の場合、放置すると1分で死亡率が50%となる。出血が激しい状態で心臓が止まった後に止血より先に心肺蘇生法を行った場合、ポンプに穴が開いたようなもので十分な血圧が確保できず効果が薄い上に、脳に送り出す血液を失っていくことになる。
- そして、体内の血液の30%の循環血液量が失われると、送り出す血液自体がないため、心肺蘇生法は空回りするポンプとなってしまい。循環血液量減少性ショックを経て死亡する。
生還率

重病患者においては、少なくとも10%がCPRにより生還している。米国病院における2001-2010年におけるサンプリング調査によれば[25]、全体の生還率は19%であり、癌患者においては10%、透析患者では12%であった。
80歳以上となると14%、黒人で15%、介護施設患者で17%、心不全の患者で19%、ICU外の心臓モニタリング患者で25%であった。進行がん患者を対象とした別の研究では、10%の生還率であった[26]。スウェーデンにおける患者を対象とした研究では、CPR後少なくとも30日生存した患者は、70〜79歳では40%、80〜89歳では29%、90歳以上では27%であった[27]。
習得できる場所・資格
医師会や消防署などで講習会(救命講習)が開かれるほか、下記のような場所でも講習会が行われている。
- 指定自動車教習所 - 「原動機付自転車、小型特殊自動車、大型特殊自動車、けん引自動車」以外の運転免許証取得時の教習で応急救護処置の項目があり、心肺蘇生法の実技授業が設けられている(一種3時間、二種6時間)。一種免許間、二種免許間はそれぞれ共通のため、既に応急救護処置の必要な免許を取っている場合、及び医師免許等を有する場合は免除される。
- 日本赤十字社では、大学などと連携し赤十字救急法基礎講習、赤十字救急法救急員養成講習を行い。赤十字救急法救急員の認定資格を発行している[28][29]。
- 一般市民向け 応急手当WEB講習 - 消防庁。修了書も発行され、消防署で行われる座学が免除される。
- 指導者向け
- 講習会については各団体に確認のこと。
- 応急手当普及員 - 消防本部が認定する。
- 応急手当指導員 - 消防本部が認定する。普及員より上の資格。
- 赤十字救急法指導員 - 日本赤十字社が認定する。
- ハートセイバー・インストラクター - アメリカ心臓協会(AHA)
- AEDインストラクター認定講習会
後遺症・合併症
- 蘇生後脳症 - 蘇生が遅れた場合の後遺症。
- 肋骨・胸骨骨折[30][31]
- 気胸[30]・血胸[31]
- 皮下気腫・縦隔気腫[31]
- 胃内容逆流[31]
- 誤嚥性肺炎[31]
- 肺損傷[31]
- 肝損傷[31]
- 気腹症(英語版)[30]
- 心破裂[30]
- 胃破裂[30]
脚注
注釈
出典
- ^ 人工呼吸、省略OK? 変わる心肺蘇生法 京都市消防局が救命講習(産経West 掲載日:2015.4.4。参照日:2018.6.18.)
- ^ 救急蘇生法の指針2015(市民用)(総務省消防庁)
- ^ “National Reports by Year « MyCares”. mycares.net. 2019年6月26日閲覧。
- ^ Benjamin Emelia J.; Muntner Paul; Alonso Alvaro; Bittencourt Marcio S.; Callaway Clifton W.; Carson April P.; Chamberlain Alanna M.; Chang Alexander R. et al. (2019-03-05). “Heart Disease and Stroke Statistics—2019 Update: A Report From the American Heart Association”. Circulation 139 (10): e56–e528. doi:10.1161/CIR.0000000000000659. PMID 30700139.
- ^ Benjamin, Emelia J.; Blaha, Michael J.; Chiuve, Stephanie E.; Cushman, Mary; Das, Sandeep R.; Deo, Rajat; de Ferranti, Sarah D.; Floyd, James et al. (2017-03-07). “Heart Disease and Stroke Statistics—2017 Update: A Report From the American Heart Association” (英語). Circulation 135 (10): e146–e603. doi:10.1161/CIR.0000000000000485. ISSN 0009-7322. PMC 5408160. PMID 28122885. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5408160/.
- ^ Mozaffarian Dariush; Benjamin Emelia J.; Go Alan S.; Arnett Donna K.; Blaha Michael J.; Cushman Mary; Das Sandeep R.; de Ferranti Sarah et al. (2016-01-26). “Heart Disease and Stroke Statistics—2016 Update”. Circulation 133 (4): e38–e360. doi:10.1161/CIR.0000000000000350. PMID 26673558.
- ^ Go, Alan S.; Mozaffarian, Dariush; Roger, Véronique L.; Benjamin, Emelia J.; Berry, Jarett D.; Blaha, Michael J.; Dai, Shifan; Ford, Earl S. et al. (2014-01-21). “Heart Disease and Stroke Statistics—2014 Update: A Report From the American Heart Association” (英語). Circulation 129 (3): e28–e292. doi:10.1161/01.cir.0000441139.02102.80. ISSN 0009-7322. PMC 5408159. PMID 24352519. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5408159/.
- ^ a b Girotra, Saket; Nallamothu, Brahmajee K.; Spertus, John A.; Li, Yan; Krumholz, Harlan M.; Chan, Paul S. (2012-11-15). “Trends in Survival after In-Hospital Cardiac Arrest-supplement”. New England Journal of Medicine 367 (20): 1912–20. doi:10.1056/NEJMoa1109148. ISSN 0028-4793. PMC 3517894. PMID 23150959. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3517894/.
- ^ ハンズオンリーCPRに関するAHA勧告声明を参照
- ^ a b c “6/24/ACT”. plaza.umin.ac.jp. 2022年7月10日閲覧。
- ^ 織畑 秀夫 (1962). “開胸心臓マッサージ”. 呼吸と循環 10: 745-751. doi:10.11477/mf.1404201149. https://webview.isho.jp/journal/detail/pdf/10.11477/mf.1404201149.
- ^ “AHA ガイドライン2005”. 大学病院医療情報ネットワークplaza.umin.ac.jp. 2023年3月5日閲覧。
- ^ Panchal, Ashish R.; Bartos, Jason A.; Cabañas, José G.; Donnino, Michael W.; Drennan, Ian R.; Hirsch, Karen G.; Kudenchuk, Peter J.; Kurz, Michael C. et al. (2020-10-20). “Part 3: Adult Basic and Advanced Life Support: 2020 American Heart Association Guidelines for Cardiopulmonary Resuscitation and Emergency Cardiovascular Care” (英語). Circulation 142 (16_suppl_2). doi:10.1161/CIR.0000000000000916. ISSN 0009-7322. https://www.ahajournals.org/doi/10.1161/CIR.0000000000000916.
- ^ Cave, Diana M. (2010年11月2日). “Part 7: CPR Techniques and Devices”. Circulation. pp. S720–S728. doi:10.1161/CIRCULATIONAHA.110.970970. 2022年7月10日閲覧。
- ^ Wei, Jeng (2006年5月). “Cardiopulmonary Resuscitation in Prone Position: A Simplified Method for Outpatients” (英語). Journal of the Chinese Medical Association. pp. 202–206. doi:10.1016/S1726-4901(09)70219-9. 2022年7月9日閲覧。
- ^ 加藤里絵「妊産婦における心肺蘇生法の啓発」『日本臨床麻酔学会誌』第32巻第7号、日本臨床麻酔学会、2012年、858-865頁、doi:10.2199/jjsca.32.858。
- ^ Textbook of Neonatal Resuscitation, 5th Edition Editted by J. Kattwinkel, The American Academy of Pediatrics( AAP )and American Heart Association(AHA), 田村正徳 監訳 AAPAHA 新生児蘇生テキストブック 第五版 医学書院 2006年
- ^ “【獣医師監修】犬の救急時の心肺蘇生法とは?心臓マッサージや人工呼吸について”. 犬の総合情報サイト ペットスマイルニュースforワンちゃん. 2022年7月16日閲覧。
- ^ “子ゾウを守ろうとした母親が失神、獣医師が足で「心肺蘇生」”. CNN.co.jp. 2022年7月16日閲覧。
- ^ “子どもに使うAED電極パッドの選択に注意!|青森県支部からのお知らせ|日本赤十字社 青森県支部”. 日本赤十字社 青森県支部. 2022年7月16日閲覧。
- ^ “応急手当Q&A”. www.city.yokohama.lg.jp. 2022年7月16日閲覧。
- ^ フェースシールドの紹介
- ^ “川崎市:応急手当のQ&A”. www.city.kawasaki.jp. 2022年7月9日閲覧。
- ^ “心肺蘇生法のやり方”. www.city.asahikawa.hokkaido.jp. 2022年7月9日閲覧。
- ^ “Hospital variation in survival after in-hospital cardiac arrest” (英語). Journal of the American Heart Association 3 (1): e000400. (January 2014). doi:10.1161/jaha.113.000400. PMC 3959682. PMID 24487717. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3959682/.
- ^ “Patterns of Resuscitation Care and Survival After In-Hospital Cardiac Arrest in Patients With Advanced Cancer”. Journal of Oncology Practice 13 (10): e821–e830. (October 2017). doi:10.1200/JOP.2016.020404. PMC 5640412. PMID 28763260. https://www.ncbi.nlm.nih.gov/pmc/articles/PMC5640412/.
- ^ Hirlekar, G.; Karlsson, T.; Aune, S.; Ravn-Fischer, A.; Albertsson, P.; Herlitz, J.; Libungan, B. (September 2017). “Survival and neurological outcome in the elderly after in-hospital cardiac arrest”. Resuscitation 118: 101–106. doi:10.1016/j.resuscitation.2017.07.013. ISSN 1873-1570. PMID 28736324.
- ^ “【資格】『赤十字救急法救急員』認定証取得について(AT資格希望者のみ) :: 法政大学 スポーツ健康学部”. www.hosei.ac.jp. 2022年7月22日閲覧。
- ^ “【健康科学科】赤十字救急法基礎講習・救急員養成講習を実施しました!|新着情報|関西福祉科学大学”. www.fuksi-kagk-u.ac.jp. 2022年7月22日閲覧。
- ^ a b c d e 黒田泰弘, Yasuhiro「心肺蘇生による合併症」『日本集中治療医学会雑誌』第12巻第4号、日本集中治療医学会、2005年、383–385頁、doi:10.3918/jsicm.12.383。
- ^ a b c d e f g 行岡秀和、田勢長一郎、黒田泰弘、谷川攻一、村川德昭、中川隆「心肺蘇生時の合併症に関するアンケート調査」『蘇生』第35巻第2号、日本蘇生学会、2016年、85–89頁、doi:10.11414/jjreanimatology.35.2_85。
参考文献
関連項目
- インピーダンス閾値弁装置(英語版)(ITD) - 心肺蘇生時に救助者の口にぴったり接続させることで、胸腔内圧の陰圧を増強させ、心臓還流を増加させる装置。通常のCPRでは効果が薄く、ACD-CPRで効果が発揮されるという研究もある。
- 国際ガイドライン
- 善きサマリア人の法(Good Samaritan law)
- 日本蘇生協議会(JRC)
- スローコード(英語版) - 蘇生の見込みのない患者に行う形式的な心肺蘇生で医療倫理の面で禁止されている。無駄な蘇生処置だが手は尽くしたという遺族向けのパフォーマンスを show code と言う。
- トリアージ
- 心肺蘇生法の歴史(英語版)
- 救命救急のABC(英語版) - 救命処置の優先度、気道 (Airway) 、呼吸 (Breathing) 、循環器 (Circulation) を並べて一般に周知していた。2010年にCABの優先度となった。
外部リンク
- 市民のための心肺蘇生 - 日本救急医学会
- 救急蘇生法 - 日本医師会
- AEDで助かる命 - 日本心臓財団
- JRC蘇生ガイドライン - 日本蘇生協議会
- 救急蘇生法の指針2015(市民用) (PDF) - 厚生労働省
- 成人における心肺蘇生(CPR) - MSDマニュアル
- 乳児および小児における心肺蘇生(CPR) - MSDマニュアル
その他、BLSのガイドライン等については一次救命処置の外部リンクを参照
| ||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| ||||||||||||||||||||||||||||||||||
呼吸器関連の検査と手技 | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| 手術 |
| ||||||||||
| 検査 |
| ||||||||||
| 手技(その他) |
| ||||||||||









